Section en cours d’élaboration
Vous trouverez successivement:
– Un document concernant le névrome de Morton
– Une monographie concernant l’hallux valgus
– Une vidéo montrant le traitement mini – invasif de l’hallux valgus
Le névrome de Morton
Docteur Richard Béracassat
Introduction
C’est Sir Thomas. G. Morton qui a décrit en 1876 le premier cette pathologie.
Le névrome de Morton est un syndrome douloureux aigu du pied situé la plupart du temps au niveau du 3e espace inter-métatarsien. La pathogénie de cette affection est mal connue bien que de nombreux travaux anatomiques, mécaniques ou histologiques ait été réalisés. Ce n’est pas un névrome au sens tumoral du terme.
Diagnostic
Ce diagnostic est clinique dans les formes typiques.
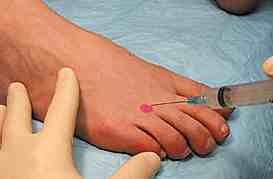
La douleur, souvent très vive siège typiquement entre les 3e et 4e orteils, plus rarement entre les 2e et 3e orteils exceptionnellement ailleurs.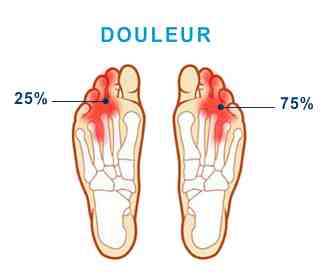
Elle est souvent ressentie comme une décharge électrique lors du chaussage ( en particulier si les chaussures sont étroites), et à la fin du pas. Le déchaussage soulage le patient, ainsi que la mobilisation des orteils. On note parfois une perte de sensibilité, ou même une anesthésie, entre les orteils correspondants.
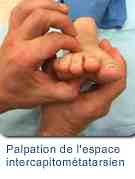 |
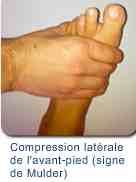 |
La palpation de l’espace entre les têtes métatarsiennes reproduit la douleur ainsi que la compression latérale de l’avant-pied au niveau du gril métatarsien. Un signe de Lasègue de des orteils est quelquefois présent.
Examens complémentaires
Les examens sont inutiles dans les formes typiques où le diagnostic doit rester clinique, surtout si le traitement chirurgical n’est pas encore décidé. Cependant des radiographie simples de l’avant pied élimineront une autre pahologie (fracture de fatigue en particulier)
En cas de doute , ou avant un traitement chirurgical il est logique de pratiquer :
Une échographie et /ou une IRM.
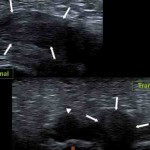 |
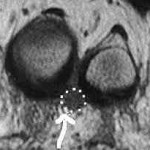 |
Echographie IRM
Traitement
Toujours médical en 1ère intention.
Des semelles sont inutiles car elles réduitsent le volume disponible dans la chaussure, et majorent la compression.
L’infiltration d’un dérivé cortisoné doit d’être tentée avant toute discussion chirurgicale. Elle est parfois efficace.
Le traitement chirurgical est nécessaire en cas d’échec du traitement médical. Deux types d’intervention sont possibles : la neurolyse et la neurectomie.
La neurolyse ou libération du nerf, supprime la douleur, mais ses résultats sont inconstants ou longs à obtenir (plusieurs mois).
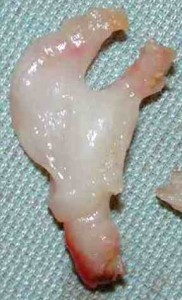
La neurectomie est le plus souvent proposée (ablation du nerf). Elle consiste à enlever le névrome, avec la bifurcation du nerf.
La conséquence est une anesthésie partielle des orteils surtout commissurale,la gêne ressentie en pratique est quasi-nulle.
L’abord chirurgical peut être dorsal, plantaire ou commissural. La voie commissurale a notre préférence en raison de sa simplicité et de la facilité de cicatrisation.
 |
 |
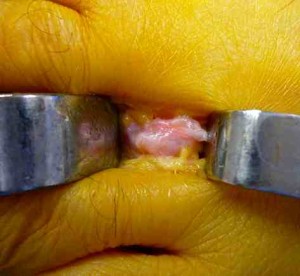 |
Complications :
Elles sont rares: troubles de cicatrisation, infection superficielle nécessitant soins et pansement prolongés et antibiothérapie, Syndrome neuro algo dystrophique.
L’Algo-neuro-dystrophie (syndrome de Südeck) est une complication rare, survenant souvent chez des patients très anxieux. C’est une réaction
douloureuse et un gonflement du pied avec difficulté pour mobiliser les orteils. Cette complication est régressive la plupart du temps sans séquelles mais nécessite une prise en charge médicale de longue durée, de préférence dans un centre d’algologie.
La récidive est exceptionnelle, mais peut parfois justifier une réintervention.
Suites opératoires
Les suites opératoires sont généralement simples. L’appui immédiat est autorisé quelle que soit la procédure sous couvert d’une chaussure peu serrée , plate. Cette chirurgie est réalisée la plupart du temps en ambulatoire sous anesthésie loco-régionale.
Vous pouvez télécharger ce document en utilisant le lien ci – dessous:
Hallux Valgus
Docteur Romain Bidar
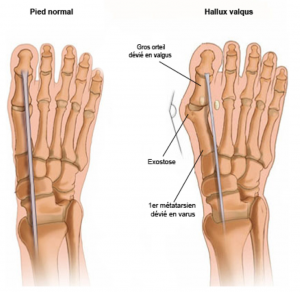
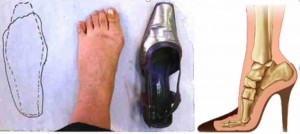
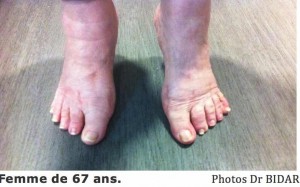
La principale déformation des pieds est appelée Hallux Valgus. L’étymologie de ce terme signifie « gros orteil en dehors ». C’est le déplacement de l’os en amont du gros orteil (appelé métatarsien) vers l’intérieur du pied qui entraine le déplacement du gros orteil (hallux) vers l’extérieur (valgus).
Hallux valgus : les prémices.
Une exostose (bosse osseuse), apparaît alors sur le bord intérieur du pied, et se place au sommet de la déformation : c’est ce que l’on appelle couramment un « oignon ». Cette bosse s’aggrave ensuite en raison du frottement avec les chaussures lors de la marche.
Premier stade : Hallux Valgus débutant.
Dans le cas d’un hallux valgus congénital (33% des cas), la gêne commence à apparaître à l’adolescence, lors de l’enfilage des chaussures. Sinon, dans les formes acquises, il tend à se former à partir de 40 ans, et se manifeste progressivement. Une inflammation se développe au niveau de l’exostose, suite à une longue marche ou en raison du frottement avec les chaussures. Selon les cas, une bursite (une poche remplie de liquide) apparaît et peut parfois s’infecter ou s’ulcérer. Cette première étape entraine de vives douleurs, malgré une déformation qui n’est pas encore très importante.
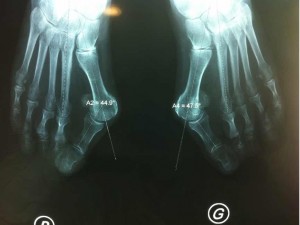
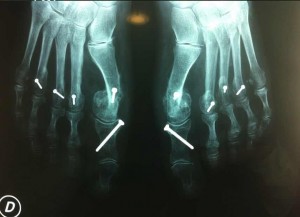
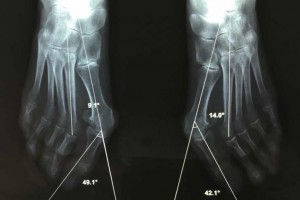
Une radiographie permet de mettre en évidence l’angle que forment le gros orteil déporté en dehors et son métatarsien déporté en dedans, et c’est le sommet de cet angle que l’on appelle exostose.
Par la suite, la déformation continue et s’aggrave lors de la marche, à cause des tendons extenseur et fléchisseur du gros orteil qui glissent progressivement sur la face latérale de la tête métatarsienne et se rétractent. On appelle cela l’effet « corde d’arc ». C’est un cercle vicieux que seule la chirurgie permet d’inverser, en redressant le métatarsien responsable de la déviation du gros orteil vers l’extérieur.
Deuxième stade : la chronicité.
Il existe deux phases évolutives à un hallux valgus :
1) Une succession rapide des poussées douloureuses, avec augmentation de l’intensité de la douleur et de l’inconfort au chaussage, pouvant conduire à une intervention rapide.
2) Une baisse de la fréquence des poussées entrainant une accalmie pouvant durer un certain nombre d’années.
Cette accalmie est trompeuse car la déformation, en général, continue d’évoluer, même lentement, aboutissant aux déformations des autres orteils en commençant par le 2ème orteil.
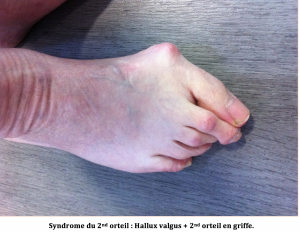
Troisième stade : hallux valgus évolué avec retentissement sur les autres orteils et les appuis de l’avant pied.
Le premier orteil se déformant progressivement, il prend la place du 2ème orteil, c’est le « syndrome du 2ème rayon » qui se caractérise par l’aspect « en griffe » du deuxième orteil, souvent accompagné d’une douleur ou d’un cor en son sommet et d’un durillon plantaire douloureux sous sa base (métatarsalgie).
Cette évolution peut progressivement apparaître sur les 3ème et 4ème orteils, réalisant un effet domino.
Cette déformation est entrainée par l’évolution d’un hallux valgus non soigné. Il faut alors traiter les deux maux (hallux valgus et les petits orteils) simultanément pour plus d’efficacité.
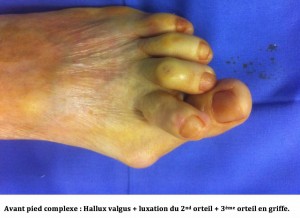
Quatrième stade : » Pied Complexe « .
Si un pied atteint d’un hallux valgus n’est pas traité, il finit par entrainer diverses aggravations, telles que la luxation (déboitement) du 2ème orteil qui tend également à se déformer, ou encore la diffusion des désordres architecturaux statiques et le développement de griffes sur les autres orteils, l’apparition d’un large durillon sous la plante du pied faisant souffrir, et un avant pied rond antérieur avec des métatarsalgies médianes
 |
 |
Toutes ces déformations sont possiblement curables grâce aux traitements chirurgicaux et permettent dans la grande majorité des cas de conserver la mobilité des orteils.
Les Causes de l’Hallux Valgus
Il existe différents facteurs qui peuvent entrainer un hallux valgus :
1 – Le sexe : Les femmes sont davantage touchées que les hommes, à hauteur de 95%.
2 – La génétique : Bien que l’hallux valgus ne soit pas une pathologie héréditaire, il arrive dans un tiers des cas de retrouver des antécédents familiaux.
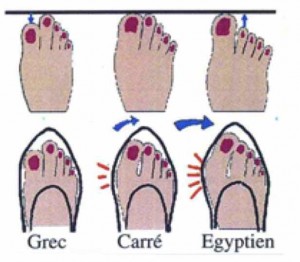
3 – L’anatomie du pied :Selon la longueur du premier orteil par rapport aux autres, on distingue trois formes différentes de pieds :
– les pieds grecs (avec le gros orteil plus court que le 2ème) (10%),
– les pieds carrés (avec les 2 premiers orteils de la même taille) (20%)
– les pieds égyptiens (le gros orteil dépasse les autres) (70%). Plus le gros orteil est long, plus il sera rabattu vers les autres par le port d’une chaussure à bout plus ou moins pointu.
4 – Le port d’escarpins féminins :
Bien qu’esthétiques, ces chaussures à talons hauts et à pointe étroite entrainent une surcharge du poids sur les orteils qui sont également comprimés dans l’étroitesse du soulier.
 Il existe également d’autres causes qui peuvent augmenter ces facteurs de risques telles que les pieds plats, un poids trop élevé ou encore la ménopause (la baisse du taux d’hormones féminines induit une diminution de tonus des ligaments et des muscles).
Il existe également d’autres causes qui peuvent augmenter ces facteurs de risques telles que les pieds plats, un poids trop élevé ou encore la ménopause (la baisse du taux d’hormones féminines induit une diminution de tonus des ligaments et des muscles).
Comment éviter l’opération ?
1- Le choix des chaussures
Le choix des chaussures est important pour ne pas aggraver la situation. La largeur du pied doit être respectée, ce qui fait proscrire les modèles à bout pointu, à moins que le rétrécissement de la chaussure se produise au-delà de l’avant du pied. La hauteur des talons doit être limitée à 3 cm afin de limiter les hyper-appuis sur l’avant du pied. Enfin, la chaussure doit être constituée de matériaux souples pour ne pas rentrer en conflit avec l’ «oignon» et d’éventuelles griffes d’orteils.
2- Excès pondéral
L’excès pondéral est à éviter pour ne pas aggraver l’effondrement de la voûte plantaire et ainsi l’élargissement de l’avant-pied.
3- Pied plat
Le pied plat doit impérativement être corrigé par des semelles orthopédiques à faire réaliser sur mesure par un podologue. En effet, le pied plat s’accompagne d’un effondrement progressif de la voûte plantaire ce qui surcharge le 1er rayon. Ainsi, la déformation en valgus de l’hallux s’aggrave et l’articulation devient de plus en plus douloureuse.
4- Orthèses en silicone
Les orthèses en silicone portées en particulier la nuit pour maintenir l’orteil droit ne sont pas efficaces.
Quand opérer ?
Comme toujours en chirurgie, l’opération n’est envisagée que si les méthodes précédemment citées (adaptation du chaussage, gestion du poids…) ont prouvées leur inefficacité.
Le seul paramètre à évaluer est le retentissement de l’hallux valgus en terme de handicap personnel, professionnel, ou social.
Pour cette raison, la douleur et les difficultés au chaussage peuvent constituer un handicap personnel, mais parfois également un handicap professionnel lorsque par exemple le patient se voit imposer le port de chaussures de sécurité qu’il ne supporte plus.
La chirurgie préventive de l’hallux valgus ne se propose pas même si on sait que ce dernier risque de s’aggraver avec le temps, car l’acte chirurgical sur un pied initialement indolore peut parfois entrainer des douleurs : le patient sera alors mécontent.
L’aspect esthétique doit être pris en compte, mais il ne peut pas être de façon isolée une raison suffisante pour opérer.
Les objectifs réalistes de la chirurgie doivent être clairement exposés par le chirurgien. Il faut préciser avec le patient ce qu’il est en droit d’espérer, en matière de douleur mais également de chaussage. Il est probable que le mécontentement post-opératoire des patients soit souvent lié au décalage entre ce que le patient a espéré, et la réalité future. C’est au chirurgien de faire exprimer clairement ce que le patient souhaite en terme de résultats, et de lui répondre clairement en terme de faisabilité.
A la question très fréquente: « Est ce que je remettrais un jour des escarpins? ». La réponse peut aller de : « oui » à « jamais ». C’est alors au chirurgien de préciser les objectifs qui lui paraissent réalisables, comme par exemple celui de ne simplement plus avoir mal dans des chaussures normales du commerce tout au long de sa journée de travail. Ce sera au patient de prendre sa décision, sur la réalisation ou non de l’opération, en fonction de la situation réaliste post-opératoire que lui aura décrit le chirurgien.
Les principes chirurgicaux
Les techniques chirurgicales sont variées alors que les principes de correction sont simples. Il faut corriger les déformations pour répartir plus harmonieusement les contraintes mécaniques sur l’avant-pied. Quelle que soit la technique employée, ces principes doivent être respectés.
Le chirurgien peut recourir à des ostéotomies, c’est-à-dire des sections osseuses, pour ré-orienter les axes du pied ; c’est principalement ce qui est réalisé au gros orteil et au 1er métatarsien. Ainsi, la saillie osseuse est directement supprimée.
Des gestes de section ou allongement des « parties molles » peuvent être associés ; cela concerne les tendons, ligaments et enveloppes articulaires qui se sont rétractés au fil des années.
Pour mettre en œuvre ces gestes chirurgicaux, de très nombreux procédés existent. Par exemple, les ostéotomies peuvent être réalisées à la scie motorisée ou à l’aide de ciseaux à os ; les sections tendineuses à l’aide d’un bistouri spécifique ou au moyen de ciseaux classiques.
Dans ce contexte, le patient se perd dans un univers de détails qu’il ne peut pas juger car il n’en maîtrise pas les implications techniques.
Malgré toutes les variantes possibles qui ont toutes pour objet d’obéir aux mêmes principes mécaniques cités plus haut, il semble que deux familles de techniques dominent. Elles répondent à la même logique de fond, se pratiquent en tous cas avec un contrôle radiographique pendant l’opération, mais diffèrent par la façon dont le chirurgien accède à l’os et aux parties molles.
1- La chirurgie classique, « à ciel ouvert ».
C’est la façon de faire est la plus répandue. Elle consiste à accéder aux structures à opérer par le biais d’incisions de dimensions suffisantes pour assurer un contrôle visuel des gestes à réaliser. Les cicatrices se situent au bord interne et au-dessus du pied.
Les partisans de ces techniques les considèrent plus complètes dans la résolution des différents problèmes posés par le pied du patient et plus précises dans l’exécution des gestes que l’on a décidés.
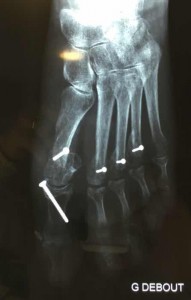
Deux types d’ostéotomies réalisées à ciel ouvert sont majoritaires : le « scarf » et le « chevron ». Pour fixer les os dans leur nouvelle orientation, le chirurgien implante des vis, agrafes ou des broches en métal qui ne seront retirées ultérieurement que si elles sont mal tolérées. Il s’y associe toujours des gestes d’allongement ou de sections cités plus haut.
2- La chirurgie percutanée.
Depuis près de 10 ans, cette chirurgie originale, venue des USA, a été introduite en France. Elle consiste à accéder aux structures à opérer au travers d’incisions millimétriques.
Les principes de correction sont identiques à ceux de la chirurgie classique à ciel ouvert. L’emploi d’instruments adaptés permet le fraisage de la saillie osseuse, la réalisation des coupes osseuses, la section des parties molles. Tous ces gestes sont réalisés « à l’aveugle » (sans contrôle directe de la vue) mais sous le contrôle de la radiographie pendant l’intervention. Ces techniques percutanées n’utilisent que rarement du matériel (broches, vis, agrafes) pour fixer les corrections apportées.
Les chirurgiens qui pratiquent cette chirurgie la considèrent comme novatrice car la durée de l’acte chirurgical est un peu plus courte, son coût est plus faible, en absence de matériel à implanter et elle bénéficie d’un effet « marketing » lié à la taille des cicatrices.
Cependant elle est plus irradiante et comme toujours en chirurgie, des complications sont possibles, tout comme à ciel ouvert. Le patient ne doit pas se laisser séduire par une innocuité apparente, renforcée par le caractère local de l’anesthésie, le séjour ambulatoire de quelques heures à la clinique (ou à l’hopital), l’absence de cicatrices… Il s’agit de gestes techniquement difficiles, réservés à des chirurgiens entrainés, car sectionner des os sans le contrôle de la vue nécessite une expertise certaine.
3- La chirurgie mixte mini-invasive et percutanée.
S’inspirant des objectifs de moindre « agressivité » tissulaire issus de la chirurgie per-cutanée, les techniques de chirurgie classique à ciel ouvert ont pu être adaptées pour arriver à un compromis raisonnable : la chirurgie mini-invasive. L’incision est réduite au maximum, mais reste suffisante à un contrôle visuel des gestes osseux les plus importants. L’utilisation de vis pour fixer les corrections assure une stabilité suffisante pour permettre la marche post-opératoire en plein appui plus rapidement. Enfin, les gestes percutanés les plus simples et les plus fiables sont conservés.
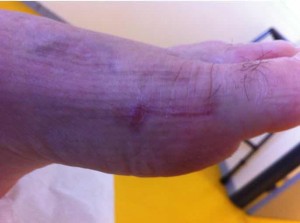 |
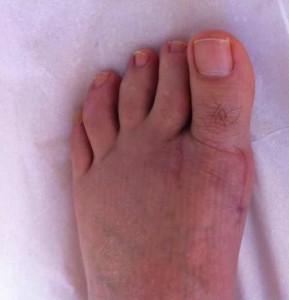 |
Quelques exemples de corrections :
 |
 |
 |
 |
 |
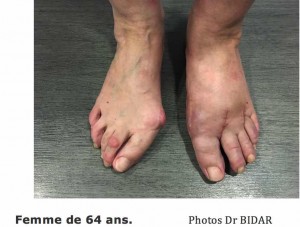 |
Vous pouvez télécharger ce document en utilisant le lien ci – dessous:
Hallux valgus Traitement chirurgical mini invasif:
Hallux Valgus par chirurgie mini-invasive from iLoop on Vimeo.