Les prothèses du Genou
Docteur Richard Béracassat
Anatomie :
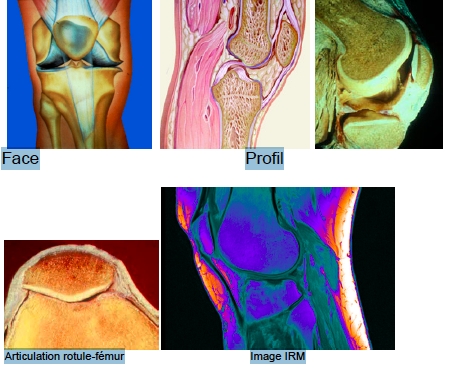
Jonction entre le fémur et le tibia, le genou présente deux condyles recouverts d’un cartilage épais et lisse et du côté du tibia, 2 plateaux presque plats qui reçoivent les condyles avec les ménisques pour augmenter les concavités et la rotule qui glisse sur le fémur. L’emboîtement des 2 surfaces est inexistant et laisse une grande mobilité et la stabilité n’est due qu’aux ligaments et aux muscles. Le cartilage assure quand il est normal, le glissement entre le fémur et le tibia et entre la rotule et le fémur. Les ligaments entourent complètement la jointure et il y a une membrane qui tapisse toute leur profondeur, la synoviale, qui sécrète la synovie qui est le liquide de lubrification. Le genou est une charnière très sophistiquée capable de mouvements de flexion et d’extension mais aussi de rotation.
Pourquoi et quand implanter une prothèse du genou ?
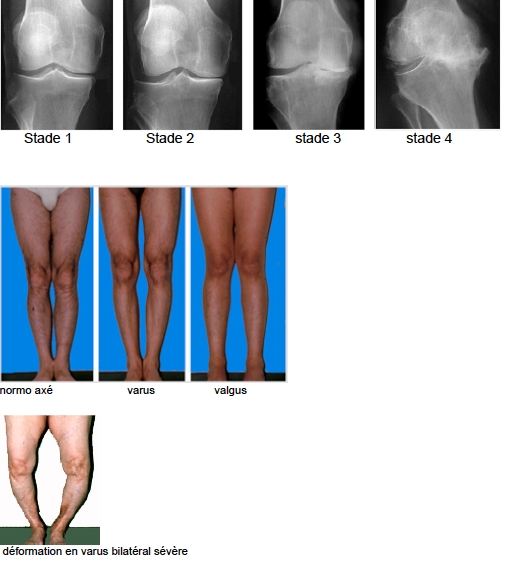
L’arthrose est la pathologie la plus fréquente, c’est l’usure des cartilages. Soit il s’agit d’une usure primitive due au vieillissement, souvent liée au surpoids, soit il s’agit d’une arthrose secondaire à des déformation congénitales ou acquises (traumatismes) : « jambes arquées ou en x » ( varus ou valgus). A ce stade, le cartilage ne se répare pas. Parfois il s’agit d’une arthrite inflammatoire. Les conséquences de ces affections sont :
– Les douleurs, qui limitent la marche
– La diminution des mouvements de flexion et peu à peu, un défaut d’extension
– Le cartilage s’amincit et sur la radiographie, l’espace se pince et le genou se déforme
– Les traitements médicaux, la kinésithérapie ne peuvent que peuvent calmer les symptômes un certain temps, on peut aussi faire parfois des opérations palliatives pour retarder, mais le seul traitement d’une articulation du genou usée est le remplacement prothétique.
L’implant :
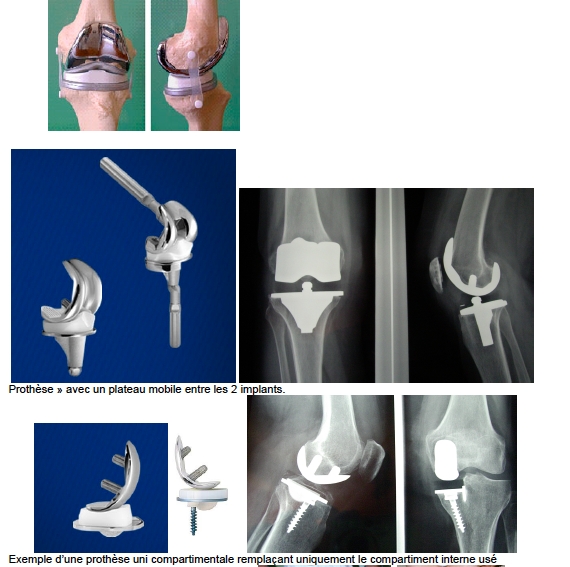
Les surfaces cartilagineuses sont remplacées par un implant fémoral et un implant tibial en métal (alliage chrome-cobalt) avec un plateau en polyéthylène entre les deux. Les 2 parties implantables de la prothèse peuvent se sceller dans l’os avec du ciment acrylique, ou se fixer sans ciment par l’adhérence de l’os sur la surface des implants, qui sont préparés à cet effet, avec un revêtement de surface spécial. Les résultats obtenus par les deux types de fixation sont équivalents.
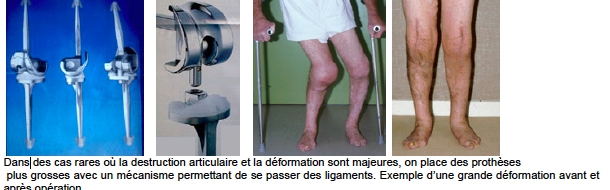
Il existe de nombreuses prothèses avec des gammes de tailles correspondant à presque tous les genoux. Il existe des prothèses partielles remplaçant un seul compartiment, interne ou externe, des prothèses totales remplaçant les 3 compartiments : fémur, tibia, et rotule Il existe des prothèse de « resurfaçage conservant les ligaments latéraux et des prothèses pourdes genoux détruits sans ligament valable dites prothèse « containtes ou charnières».
L’opération se prépare par une planification sur des radios de votre genou qui devront être faites avec un agrandissement connu (c’est pourquoi il faudra souvent de nouvelles radiographies avant l’entrée en clinique).
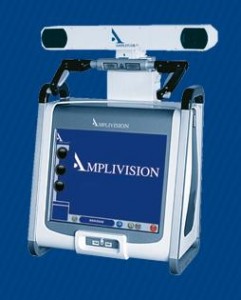
Actuellement nous utilisons de plus en plus la « navigation » c’est a dire la chirurgie assistée par ordinateur, permettant d’affiner encore plus la position des implants afin d’être aussi proche que possible de l’anatomie du patient et afin de conférer à la nouvelle articulation prothèsée une physiologie optimale.
Appareil de « navigation »
Avant l’opération :
L’intervention est rarement urgente et elle aura pu être mûrement décidée et préparée. Une consultation de pré anesthésie sera organisée avant l’opération, afin de faire un bilan complet de l’état général, un bilan biologique et cardio-pulmonaire. Les modalités de l’anesthésie vous seront alors expliquées par le médecin anesthésiste. Une consultation chez votre cardiologue est souhaitable, de même qu’une consultation chez un Oto-rhinolaryngologiste et votre dentiste, afin de dépister tout foyer infectieux qui pourrait essaimer et infecter votre prothèse.
Après l’opération, il y a inévitablement une perte sanguine qui peut nécessiter parfois une transfusion. Le recours à la transfusion classique est cependant très rare car le sang récupéré par le drain pendant les premières heures est filtré par une machine et vous sera immédiatement retransfusé.
L’opération :
Elle se fait sous anesthésie générale ou sous anesthésie partielle (rachi anesthésie) comme vous l’aurez décidé avec le médecin anesthésiste.
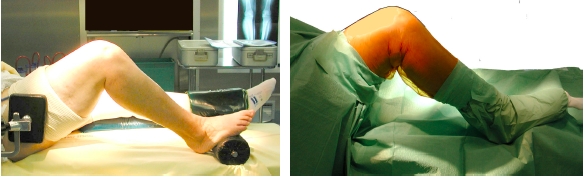
Vous serez installé sur le dos avec un garrot placé à la racine de la cuisse pour pouvoir opérer sans être gêné par l’hémorragie, mais parfois l’intervention est pratiquée sans garrot. Le chirurgien vous fera une incision cutanée sur la face antérieure du genou (de 15 à 20 cm selonles cas).
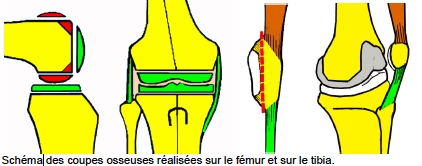
Les surfaces cartilagineuses usées seront réséquées avec l’os sous-jacent, en réalisant des coupes précises (guidées par des instruments spéciaux) et permettant une adaptation précise entre l’os et les implants. Dans les cas les plus difficiles nous utilisons la chirurgie assistée parordinateur (appelée « navigation »)
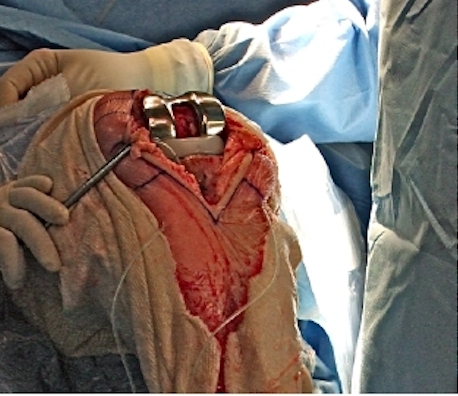
Vue opératoire prothèse en place
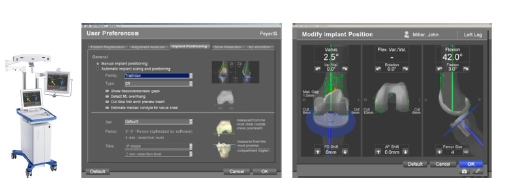 Appareil de « navigation » la position idéale des coupes et des implants est calculée par l’ordinateur, les instruments sont guidés par de capteurs et le chirurgien va faire correspondre exactement la position de la prothèse qu’il implanteavec la position « idéale » définie par l’ordinateur.
Appareil de « navigation » la position idéale des coupes et des implants est calculée par l’ordinateur, les instruments sont guidés par de capteurs et le chirurgien va faire correspondre exactement la position de la prothèse qu’il implanteavec la position « idéale » définie par l’ordinateur.
Les ligaments latéraux seront respectés pour garder une bonne stabilité et un bon équilibre. Les ligaments croisés peuvent être conservés ou non, selon le type de prothèse choisie et selon l’état du genou. Un ou deux drains seront mis en place afin de vider le sang qui risque de s’accumuler dans le genou pendant les premières heures. La peau est fermée par des fils ou des agrafes à ôter après 15 jours. Un pansement compressif sera posé il est desserré 2heures après. L’opération elle-même dure entre 60 et 90 minutes. Avec la préparation, qui est longue et le passage en salle de réveil, vous resterez entre 4 et 5 heures au bloc opératoire.
Après l’opération :
Vous séjournerez en salle de réveil, jusqu’à ce que votre état soit stable et que la douleur soit bien calmée, puis vous retournerez dans votre chambre, dans l’unité de soins où la surveillance sera poursuivie par l’équipe infirmière. Vous serez suivi quotidiennement par votre chirurgien et le médecin anesthésiste. Calmer la douleur est devenue une priorité de l’équipe soignante qui s’attachera tout particulièrement à cela, avec des moyens divers, adaptés à chaque cas (perfusions ou pompe à morphine). Parfois une poche de glace, appliquée sur le genou est un très bon moyen (sauf en cas de peau fragile). Vous pourrez l’utiliser pendant toute la durée du séjour.
Vous porterez des bas de contention destinés à diminuer le risque de thrombose veineuse et vous aurez un traitement anticoagulant systématique, par piqûres sous la peau, tous les jours pendant 1 mois. Ce traitement devra être conduit avec précision car il peut être inefficace, si les doses ne sont pas suffisantes et il peut entraîner des hémorragies, si les doses sont trop fortes (saignement de nez ou des urines et surtout hématome dans le genou etc). Votre médecin traitant devra surveiller ce traitement après votre retour à domicile.
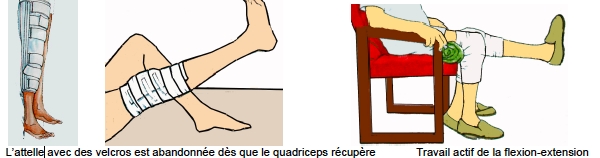
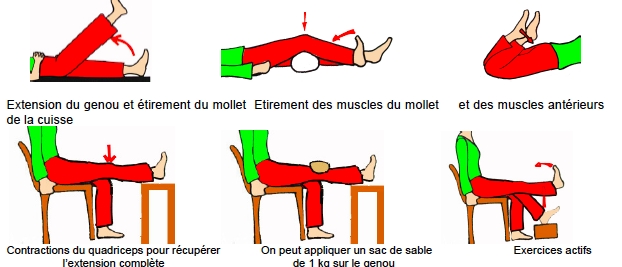
Le kinésithérapeute interviendra, dès le lendemain matin de l’opération, pour vous faire faire une 1ère séance de rééducation. Il vous enseignera des mouvements à visée circulatoire, des exercices destinés à réveiller puis à entretenir les muscles de votre membre opéré. Il mobilisera progressivement votre genou afin de récupérer toute l’amplitude de flexion extension. Pour l’aider en cela et pour vous sécuriser, votre genou sera mobilisé sur une attelle motorisée automatique qui vous fera passer de l’extension à la flexion sur un rythme et avec une amplitude qui seront réglés en fonction de vos progrès, jour après jour.
La mobilisation active sera entreprise immédiatement : contractions musculaires surtout de la cuisse et de la jambe, travail de l’extension, soulèvement du membre jambe tendue.
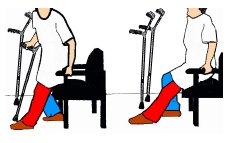
Vous réapprendrez à marcher avec 2 cannes anglaises, dès le lendemain et votre genou sera parfois protégé par une attelle amovible fixée avec des velcros. Dès que votre quadriceps aura retrouvé ses possibilités de contraction et que vous pourrez lever la jambe genou tendu, l’attelle ne sera plus utile. Dans le lit ou au fauteuil, votre genou sera libre.
Vous réapprendrez l’usage des escaliers après 5 ou 6 jours. Le petit drain aspiratif sera enlevé le lendemain ou le surlendemain de l’opération par l’infirmière qui refera le pansement. Les 2 cannes seront utilisées pendant une quinzaine de jours et une seule pendant quelques semaines.
Quelles sont les complications possibles de cette opération ?
Hématomes :
Il y a toujours un hématome en profondeur, malgré le drainage et il est parfois favorisé par le traitement anticoagulant que l’on commence systématiquement après l’opération, afin d’éviter la thrombose. Cet hématome se résorbe spontanément.
Phlébite (thrombose veineuse) :
C’est une complication fréquente de la chirurgie du membre inférieur et ceci malgré la prévention systématique par les anticoagulants (injections sous cutanées ou comprimés). Des caillots se forment dans la circulation veineuse d’un membre immobilisé. Cela peut conduire parfois à une embolie pulmonaire. Le traitement anticoagulant a réduit le risque de thrombose de 80 %. On utilise d’autres moyens préventifs : le lever précoce, les bas de contention ou les bandes de contention, l’arrêt des traitements hormonaux, la mobilisation des jambes afin de faciliter la circulation veineuse. Les bas de contention seront portés pendant un mois ou plus, en cas de phlébite. Le dépistage des thromboses est réalisé quelques jours après l’opération par un Echo-Doppler qui est un examen des veines des 2 membres inférieurs. En cas de phlébite survenue malgré le traitement préventif, on augmente les doses du produit anticoagulant.
Infections:
Les infections sont rares, mais elles peuvent avoir des conséquences importantes pour l’avenir de la prothèse. C’est la raison pour laquelle on veille tout particulièrement à une stérilité irréprochable et aussi à la préparation de votre corps et de votre peau avant l’opération (les germes proviennent de la peau ou d’une contamination au cours de l’opération).
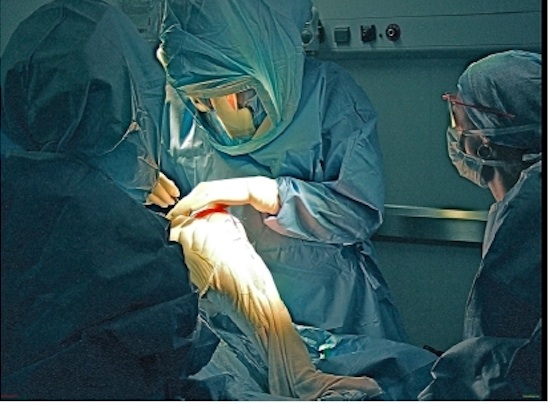 Opération pour prothèse du genou avec scaphandres protecteurs évitant toute contamination par les opérateurs (Clinique Bonnefon – Alès)
Opération pour prothèse du genou avec scaphandres protecteurs évitant toute contamination par les opérateurs (Clinique Bonnefon – Alès)
Des antibiotiques seront administrés systématiquement avant l’opération. Dans cette chirurgie prévue et préparée, le risque infectieux est exceptionnel. Cependant il n’est jamais nul et il est évalué à moins de 2%. Quand cette complication survient, il faut réopérer pour faire un nettoyage et il faut quelquefois enlever la prothèse et la réimplanter après une longue période de traitement antibiotique.
Les infections superficielles se soignent facilement par des traitements locaux et des antibiotiques.
Les infections profondes sont plus graves et elles peuvent conduire au descellement de la prothèse. L’infection peut survenir tardivement à cause d’une contamination par voie sanguine à partir d’un foyer infectieux situé à distance (dents, poumons, urines, gorge, sinus etc.)
Pour prévenir le risque infectieux :
- Vérifier votre état dentaire.
- Faire des examens biologiques (vitesse de sédimentation, numération formule, Proteine C Réactive).
- Rechercher une infection urinaire.
- Faire des lavages de la peau avec un produit désinfectant la veille et le jour de l’opération.
- Le site opératoire sera épilé avec une pommade dépilatoire l’avant-veille de l’opération, chez vous, avec une pommade du commerce (le rasage est proscrit)
- Pendant l’intervention, tout est mis en oeuvre pour limiter le risque infectieux (milieu stérile, air ambiant filtré, personnel soignant habillé avec des casaques stériles et masqué, scaphandres, gants stériles, matériel stérile, contrôles réguliers des procédures).
- Ne pas faire des infiltrations articulaires dans les mois qui précèdent l’opération.
Allergies :
Les allergies aux composants de la prothèse sont rares.
Réaction au ciment : Lors de son introduction dans l’os, le ciment peut parfois provoquer des problèmes circulatoires et des troubles du rythme cardiaque, le plus souvent transitoires pendant l’anesthésie.
La sortie :
La durée de l’hospitalisation sera de 7à 12 jours. Nous conseillons de manière générale, le retour à la maison après implantation d’une Prothèse
unicompartimentale (« demi-prothèse »). Si votre environnement familial n’est pas compatible avec un retour à la maison, on pourra envisager un séjour de 2 à 3 semaines dans un centre de rééducation. Pour les patients ayant bénéficié d’une implantation d’une prothèse totale tricompartimentale, nous recommandons un séjour en centre de rééducation qui devra être programmé bien avant l’opération, car les places disponibles dans sont rares. Votre sortie sera organisée avec votre chirurgien et la surveillante, qui vous remettra à la sortie un dossier dans lequel vous trouverez :
– Une lettre pour votre médecin et pour votre kinésithérapeute ou le médecin rééducateur, avec un compte rendu de l’opération.
– Un compte rendu opératoire que vous conserverez.
– Des ordonnances pour les médications antalgiques, anti-inflammatoires.
– Une ordonnance pour les anticoagulants (ainsi que pour les examens de contrôle des plaquettes au laboratoire, 1 à 2 fois par semaine, en cas de traitement par une héparine de bas poids moléculaire).
– Un rendez-vous de consultation pour le premier contrôle avec une ordonnance pour faire faire une radiographie, 1 mois et demi après l’opération.
Conseils pour le 1er mois :
Un lit surélevé (par des plots éventuellement) est préférable à un lit bas, pour passer plus facilement de la position couchée à la position debout et inversement.
Pour vous lever : redressez vous à l’aide des bras, jambes tendues et genoux serrés. Pivotez sur les fesses du côté opéré et amenez les jambes hors du lit. Vous pouvez faciliter le mouvement en glissant le pied sous la jambe opérée, pour la soulever. Levez vous en vous aidant des bras et attrapez vos cannes qui seront toujours à portée de mains. Pour vous coucher, faites la manoeuvre inverse.
Dans les escaliers : aidez vous de la canne, du côté opéré et de la rampe, avec l’autre main. Pour descendre, placer la canne sur la marche en dessous et amener le pied du côté opéré, sur la marche, puis descendez le deuxième pied. Pour monter, commencer par le côté non opéré,
puis amener la canne à ce niveau et utiliser la rampe de l’autre main et amener l’autre pied sur la marche.
La toilette : Au lavabo dès le lendemain de l’opération, sur un siège surélevé.
La position assise: Utilisez des sièges hauts. Au début, utilisez des sièges avec des accoudoirs, aidez vous des 2 mains et n’utilisez que votre jambe valide (le membre opéré suit le mouvement, mais il n’est pas porteur pendant que vous vous asseyez et que vous vous relevez).
S’habiller: Habillez vous en position assise. Ne vous habillez pas debout, en appui sur une seule jambe.
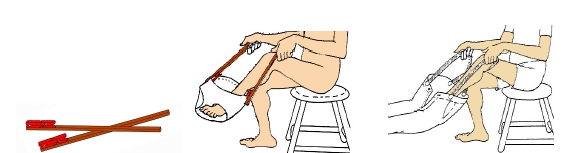
Un système simple pour les premières temps : collez 2 pinces à linge sur des baguettes (à défaut de pinces spéciales). Pour le pantalon, utilisez des bretelles ou des pinces. Pour enfiler une jupe, les pinces sont utiles aussi au début.
Pour les chaussettes et les chaussures, utilisez au début un tabouret pour reposer le pied. Pour les chaussettes il existe des enfile-chaussettes. Mettez des chaussures fermées et stables, tenant bien le pied, sans laçage et sans talons haut. Utilisez un chausse-pied à long manche. Au début, les chaussures de sport à velcros sont idéales.
La rééducation
Le retour à une fonction normale est le but de la chirurgie prothétique. Il faudra donc retrouver toutes les amplitudes de mouvement et toute la force musculaire. La raideur que vous aviez avant l’opération, n’était pas uniquement due aux cartilages usés, mais aussi aux muscles et aux tendons rétractés et il faudra, pour retrouver toutes les amplitudes, faire beaucoup d’exercices d’étirement. Les muscles ne vont pas se remettre à travailler normalement du jour au lendemain. Il faut rapidement lever les inhibitions et appréhensions. Secondairement, après la phase de cicatrisation, il faudra refaire tous les gestes de la vie quotidienne.
A la sortie, une prescription pour une vingtaine de séances de rééducation avec un kinésithérapeute, vous sera remise, qui suffira dans la grande majorité des cas. Voici les mouvements qu’il faudra réaliser et privilégier et refaire vous-même régulièrement, pour retrouver un genou normal.
Que peut-on attendre d’une prothèse du genou ?
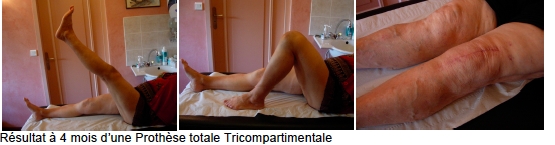
La disparition des douleurs est obtenue dans la presque totalité des cas, de même qu’une reprise de la marche sans boiter.Après 3 mois, la majorité des opérés commencent à oublier l’opération.
La récupération de la mobilité dépendra beaucoup de la qualité de votre travail personnel de rééducation, que vous ferez sous le contrôle d’un kinésithérapeute au début La récupération complète de la flexion est exceptionnelle mais possible. La moyenne de la flexion obtenue chez nos patients est de 120° ce qui correspond à la moyenne de la flexion avant l’opération. La prothèse du genou est une opération qui n’améliore donc pas la flexion en moyenne.
La reprise du travail est possible après 2 à 3 mois.
Une activité sportive raisonnable est possible. L’usure de la prothèse dépendra de l’intensité de l’activité et du poids, ainsi que des chocs transmis par le pied. Les sauts seront déconseillés de même que le jogging. Des sports comme le ski sont possibles pour des skieurs de hautniveau à condition d’avoir récupéré au moins 135° ou 140° de flexion, pour des skieurs moyens ou débutants , ce sport est déconseillé. Le golf, le vélo, la natation sont des sports conseillés
pour les porteurs de prothèse de genou. Le jardinage est autorisé. Les accroupissements ne sont pas conseillés et il n’est pas possible de travailler à genoux longtemps, sauf en prenant appui sur le genou sain. Quand on a été opéré des 2 genoux, il faut disposer d’un petit siège bas que l’on déplace.
Si vous voyagez, sachez que les portiques de détection dans les aéroports sonneront à votre passage. Munissez vous de votre compte rendu opératoire ou d’un certificat médical. Cela ne suffira peut être pas et l’on pourra vous demander de montrer votre cicatrice.
Sachez que les traitements par ionisations, ondes courtes, ultrasons dans le but de soulager une douleur, sont contre-indiqués sur un genou opéré d’une prothèse parce qu’ils provoquent un échauffement autour de la prothèse.
Toutes les prothèses sont susceptibles de s’user avec le temps et il pourra être nécessaire de changer un jour la prothèse ou un des composants. Le descellement des implants est aussi une complication possible qui entraîne des douleurs. Cela justifie une surveillance régulière.
Toutes les infections (furoncles, ongle incarné, angines, infections dentaires, urinaires et pulmonaires etc.) devront être traitées systématiquement par votre médecin traitant, par les antibiotiques, afin d’éviter une surinfection de la prothèse.
Eviter la prise de poids.
Toujours signaler votre prothèse en cas d’intervention chirurgicale ou dentaire afin d’envisager une éventuelle protection par des antibiotiques
Une prothèse doit être régulièrement surveillée Des contrôles par votre chirurgien (avec radiographies) sont nécessaires à 6 semaines, 1an, 3 ans, 5 ans et ensuite tous les 3 ans.
Document établi en s’inspirant de la monographie du service de chirurgie orthopédique du centre hospitalier Lyon – Sud que nous remercions.
Vous pouvez consulter ou télécharger le document d’information concernant les prothèses de genou en cliquant sur le lien ci-dessous